 kinderneurologie
kinderneurologie
Wat is periventriculaire nodulaire heterotopie?
Periventriculaire nodulaire heterotopie is een aandoening waarbij kleine klompjes hersencellen niet op hun juiste plek aan de buitenkant van de hersenen zijn gaan liggen, maar in het midden van de hersenen net naast de hersenholtes zijn blijven liggen. Dit kan gevolgen hebben voor de werking van de hersenen.
Hoe wordt periventriculaire nodulaire heterotopie ook wel genoemd?
De term heterotopie geeft aan dat bepaalde hersencellen niet op de juiste plek in de hersenen liggen. Het woord nodulair geeft aan dat deze hersencellen in groepjes bij elkaar liggen. Het woord periventriculair betekent rondom de hersenholtes en geeft aan dat de klompjes hersencellen op deze plek zijn blijven liggen. Periventriculaire nodulaire heterotopie wordt ook wel afgekort met de letters PVNH.
Type 1t/m 9
Inmiddels zijn er een achttal veranderingen in het erfelijk materiaal bekend die allemaal kunnen zorgen voor het ontstaan van het periventriculaire nodulaire heterotopie. Daarom worden tegenwoordig nummers gezet achter de letters PVNH om zo de verschillende types PVNH aan te geven. Het type wat type 4 werd genoemd, bleek veroorzaakt te worden door hetzelfde foutje als type 1, zodat nummer 4 is komen te vervallen.
Hoe vaak komt periventriculaire nodulaire heterotopie voor bij kinderen?
Het is niet goed bekend hoe vaak periventriculaire nodulaire heterotopie bij kinderen voorkomt. Waarschijnlijk is ook bij een deel van de kinderen en de volwassenen deze diagnose nooit gesteld. Door de verbeterde MRI technieken wordt bij steeds meer kinderen met een ontwikkelingsachterstand en/of epilepsie ontdekt dat er in de hersenen sprake is van een periventriculaire nodulaire heterotopie.

Bij wie komt periventriculaire nodulaire heterotopie voor?
Periventriculaire nodulaire heterotopie is een aanlegstoornis van de hersenen. De hersenen worden al aangelegd bij het nog ongeboren kind in de buik van de moeder. De periventriculaire nodulaire heterotopie is dus al vanaf de geboorte aanwezig, maar dit is alleen te zien wanneer een scan of een echo van de hersenen wordt gemaakt. Vaak wordt pas na enige tijd ontdekt dat er sprake is van een periventriculaire nodulaire heterotopie wanneer opvalt dat de ontwikkeling van een kind anders is dan andere kinderen of wanneer kinderen last krijgen van epilepsieaanvallen.
Zowel jongens als meisjes kunnen een periventriculaire nodulaire heterotopie krijgen.
Periventriculaire nodulaire heterotopie type 1 geeft bij jongens vaak meer klachten dan bij meisjes.
Wat is de oorzaak van periventriculaire nodulaire heterotopie?
Fout in erfelijk materiaal
Inmiddels zijn er een achttal fouten in het erfelijk materiaal ontdekt die een periventriculaire nodulaire heterotopie kunnen veroorzaken. Het gaat om een fout op het X-chromosoom wat FLNA wordt genoemd (PVNH type 1), een fout op het 20e chromosoom die ARFGEF2 wordt genoemd (PVNH type 2), een fout op het 6e chromosoom wat EMARD-gen wordt genoemd (PVNH type 6), een fout op het 18e chromosoom in het NEDD4L-gen (type 7), een fout op het 1e chromosoom in het ARF1-gen (type 8) of een fout in MAP1B-gen op chromosoom 5 (type 9). Ook kunnen veranderingen op het 5e chromosoom zorgen voor het ontstaan van een periventriculaire nodulaire heterotopie, zonder dat precies bekend is wel stukje van chromosoom 5 hiervoor verantwoordelijk is. Dit zijn PVNH type 3 en type 5.
PVNH type 1 is de meest voorkomende vorm. De andere vormen zijn zeldzamer.

Bij het kind zelf ontstaan
Bij kinderen die een foutje in het FLNA-gen of in het EMARD-gen hebben, is het foutje in het erfelijk materiaal meestal bij het kind zelf ontstaan na de bevruchting van de eicel met de zaadcel. Dit wordt de novo genoemd. Dit geldt meestal ook voor de veranderingen in het 5e chromosoom.

Geërfd van een ouder
Het foutje in het FLNA-gen kan ook geërfd zijn van een ouder, meestal die moeder, die zelf ook een foutje in het FLNA-gen heeft. Vrouwen hebben meestal minder klachten dan mannen, omdat deze fout op het X-chromosoom ligt. Vrouwen hebben twee X-chromosomen en mannen hebben een X-chromosoom. Wanneer er een fout ligt op het X-chromosoom heeft de man hier last van, maar de vrouw vaak veel minder of helemaal niet omdat de vrouw nog een tweede X-chromosoom heeft zonder fout. Het is vaak niet bekend is dat de moeder ook zelf een periventriculaire nodulaire heterotopie heeft.
Types 6, 7 en 8 kunnen ook overgeerfd worden van een ouder.
Beide ouders drager
Wanneer een kind de periventriculaire nodulaire heterotopie heeft als gevolg van een foutje in het ARFGEF2-gen, dan is het meestal zo dat beide ouders zelf ook een foutje in het ARFGEF2-gen hebben. De ouders hebben nog een ander chromosoom 20 zonder fout zodat zij zelf geen klachten hebben. Het kind heeft van beide ouders een chromosoom 20 met fout gekregen en daardoor twee chromosomen met fout zodat wel klachten krijgt als gevolg van een fout op beide chromosomen.
Afwijkend eiwit
Als gevolg van de foutjes in het erfelijk materiaal worden bepaalde eiwitten niet goed aangemaakt. In geval van een foutje in het FLNA-gen wordt het eiwit filamine-A niet goed aangemaakt.
Verstoorde ontwikkeling van de hersenen
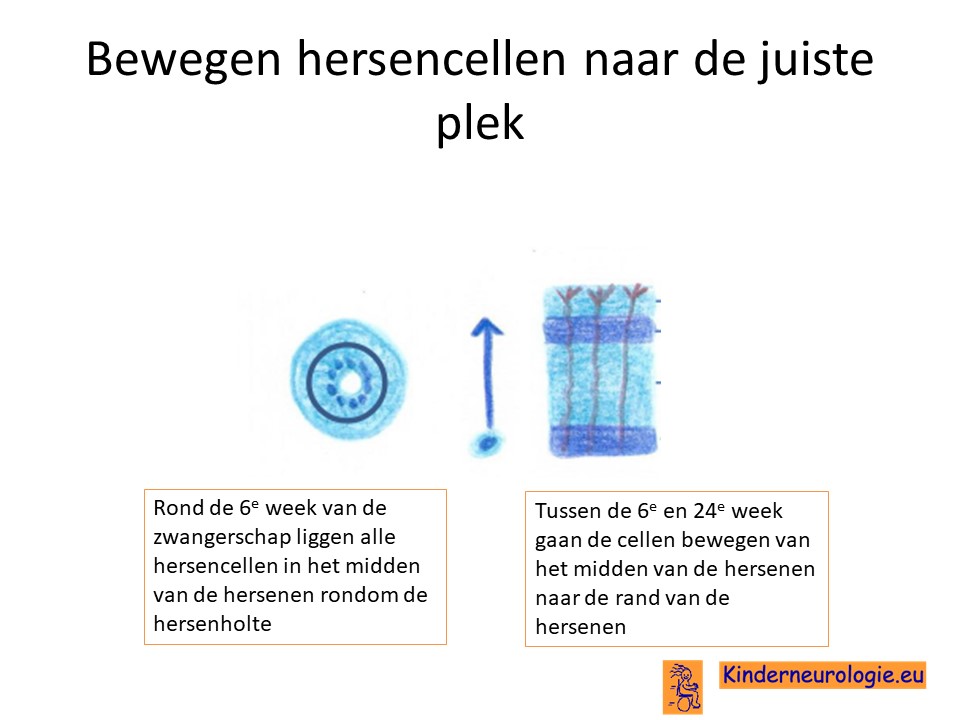
Als gevolg van de fout in het erfelijk materiaal verloopt de aanleg van de hersenen vroeg tijdens de zwangerschap anders dan gebruikelijk. Bij een ongeboren baby liggen alle hersencellen in het midden van de hersenen rondom de hersenholtes. Deze cellen gaan tussen de 6e en de 24e week van de zwangerschap bewegen naar de buitenkant van de hersenen (dit wordt migratie genoemd). Bij kinderen met een periventriculaire nodulaire heterotopie gebeurt dit niet en blijven de hersencellen rondom de hersenholtes liggen. Vanuit deze plek kunnen de hersencellen hun functie niet uitvoeren waardoor de ontwikkeling van een kind langzamer kan verlopen dan gebruikelijk. Ook kunnen deze klompjes hersencellen de functie van andere hersencellen verstoren wat bijvoorbeeld zorgt voor het ontstaan van epilepsie.
Andere organen
De informatie op deze stukjes erfelijk materiaal blijkt niet alleen van belang te zijn bij de aanleg van de hersenen, maar ook bij de aanleg van andere delen van het lichaam zoals bijvoorbeeld het hart of de vingers en tenen. Kinderen met een periventriculaire nodulaire heterotopie hebben daarom naast problemen met de hersenen ook vaker een aangeboren hartafwijking of een aanlegstoornis van de vingers.
Wat zijn de symptomen van periventriculaire nodulaire heterotopie?
Variatie
Niet alle kinderen met periventriculaire nodulaire heterotopie hebben alle onderstaande klachten. Ook de ernst van de symptomen kan variëren van kind tot kind. Kinderen met meerdere klompjes cellen die zijn blijven liggen rondom de hersenholtes hebben meestal meer klachten dan kinderen waarbij maar een of twee zichtbare klompjes hersencellen zichtbaar zijn blijven liggen rondom de hersenholtes.

Lage spierspanning
Baby’s met periventriculaire nodulaire heterotopie hebben vaak een lagere spierspanning. Ze voelen slapper aan en moeten goed ondersteund worden wanneer ze opgetild worden. Oudere kinderen zijn vaak hypermobiel, zij kunnen hun gewrichten gemakkelijk overstrekken.

Ontwikkelingsachterstand
Kinderen met periventriculaire nodulaire heterotopie zijn vaak trager in hun ontwikkeling dan andere kinderen. Zij leren pas later rollen, zitten, staan, lopen en praten dan andere kinderen. De meeste kinderen met PVNH type 1 leren dit uiteindelijk allemaal wel. Voor een deel van de kinderen met PVNH type 2 is het te moeilijk om te leren praten.
Ook de taalontwikkeling gaat trager, kinderen gaan pas op latere leeftijd praten.

Problemen met leren
Kinderen met een periventriculaire nodulaire heterotopie hebben vaker problemen met leren. Dit kan variëren van milde problemen met leren lezen of rekenen als ook ernstiger problemen om dit daadwerkelijk te leren. Dyslexie komt vaak voor bij kinderen met deze aandoening. Veel kinderen hebben moeite om langere tijd achter elkaar met schoolwerk bezig te zijn, ze zijn snel afgeleid. Ook het plannen van huiswerk of taken is vaker moeilijk voor kinderen met deze aandoening.
Gedragsproblemen
Kinderen met een periventriculaire nodulaire heterotopie hebben vaker last van gedragsproblemen dan kinderen zonder periventriculaire nodulaire heterotopie. Een deel van de kinderen heeft autistiforme kenmerken, deze kinderen houden van een vaste dagindeling en vinden het heel moeilijk wanneer de dag anders verloopt dan gezegd of verwacht. Ook kunnen kinderen het moeilijk vinden om met verdriet of boosheid om te gaan.

Epilepsie
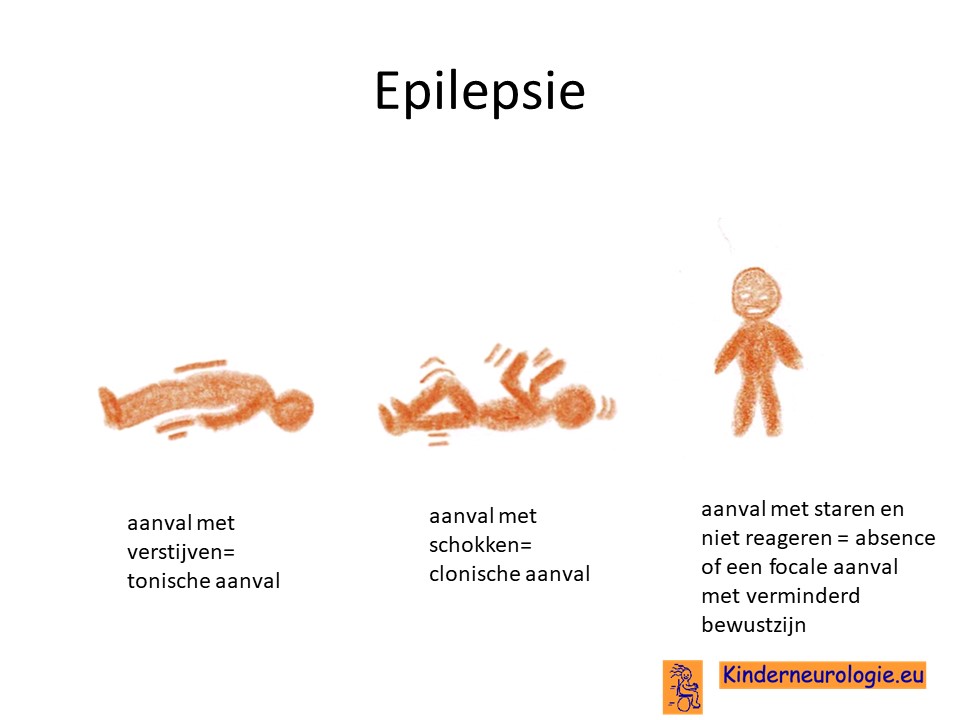
Een groot deel van de kinderen met een periventriculaire nodulaire heterotopie krijgt last van epilepsieaanvallen. Deze epilepsie aanvallen kunnen op verschillende leeftijden ontstaan, soms al in het eerste levensjaar, soms pas op latere leeftijd. Verschillende soorten epilepsie aanvallen kunnen voorkomen, zoals aanvallen met staren, aanvallen met schokken of aanvallen met verstijven of juist slap worden.
Slaapproblemen
Kinderen met periventriculaire nodulaire heterotopie hebben vaker problemen met slapen. Het kan gaan om problemen met inslaapvallen, met vaak wakker worden of met vroeg wakker worden. Door epilepsie aanvallen kunnen de problemen met slapen tijdelijk verergeren.

Aangeboren hartafwijking
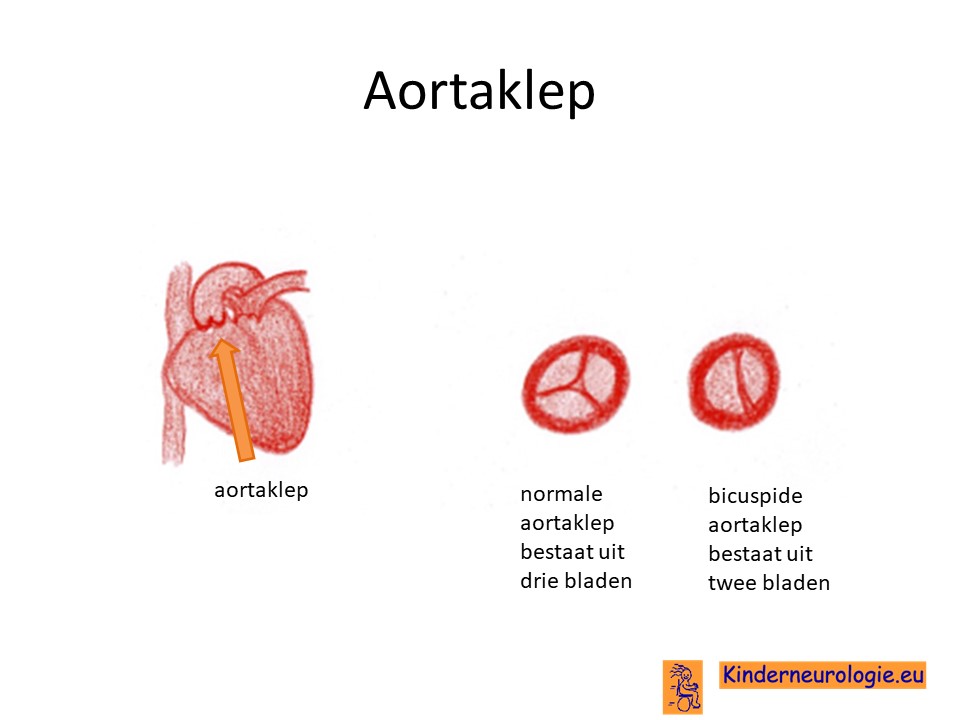
Een deel van de kinderen met een periventriculaire nodulaire heterotopie heeft een aangeboren hartafwijking. Afwijkingen aan de hartkleppen (vooral de aortaklep) of van de aorta zelf komen vaker voor bij kinderen met een PVNH type 1. Ook kan de verbinding tussen de longader en de grote lichaamsslagader die normaal na de geboorte verdwijnt, langer blijven bestaan.
Herseninfarct
Kinderen met een PVNH type 1 hebben een verhoogde kans om een herseninfarct te krijgen. Dit komt omdat het bloed gemakkelijker stolt en er gemakkelijker stolsels kunnen ontstaan. Wanneer in het hart een klein stolsel ontstaat, dan kan dit stolsel naar de hersenen toe geschoten worden en daar een bloedvat afsluiten en zo een herseninfarct veroorzaken.
Ook is de kans op het krijgen van een scheurtje in de grote lichaamsslager of in de halsslagader vergroot, ook hierdoor kan een herseninfarct ontstaan.
Aanlegstoornis van de vingers en/of tenen
Bij een deel van de kinderen met een PVNH type 1 zijn de vingers en/of tenen anders aangelegd dan gebruikelijk. De vingers en tenen zijn korter, soms ontbreekt een kootje.
Gehemelte spleet
Een deel van de kinderen met PVNH type 1 heeft een spleetje in het gehemelte. Soms is dit duidelijk zichtbaar, soms is alleen te zien dat de huig ook twee gedeeltes bestaat.

Kleiner hoofdje
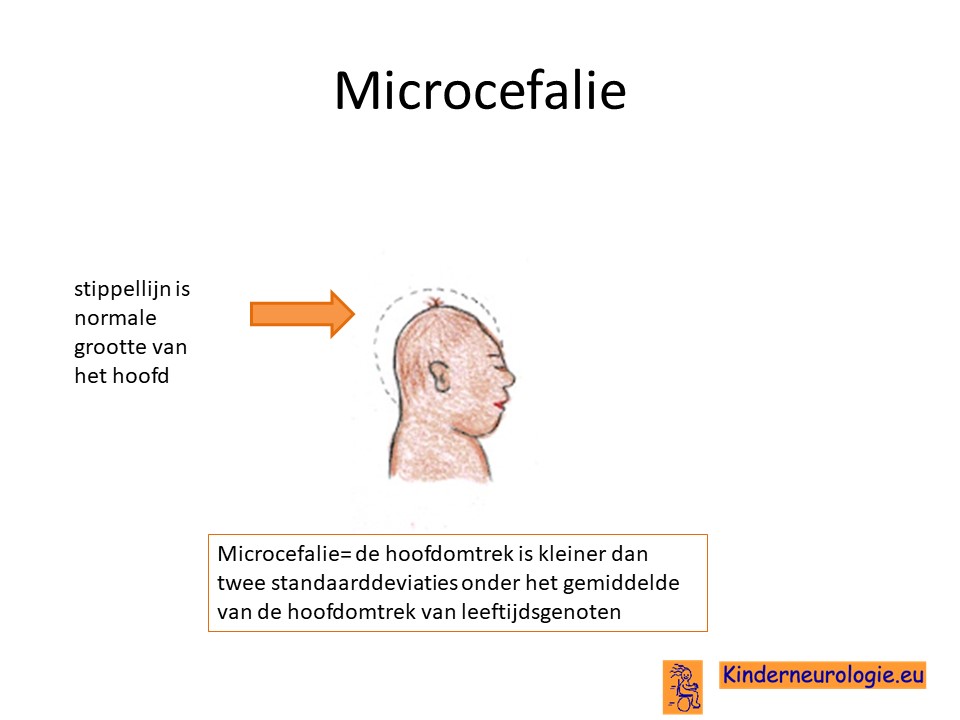
Kinderen met PVNH type 2 hebben vaak een kleiner hoofdje dan gebruikelijk. Dit wordt ook wel microcefalie genoemd.
Problemen met zien
Bij kinderen met periventriculaire nodulaire heterotopie type 2,3,5 en 6 komen vaker problemen met zien voor. Een deel van de kinderen is slechtziend om dat de hersenen de signalen van de ogen niet goed verwerken. Dit wordt een cerebrale visusstoornis genoemd. Scheelzien komt vaker voor bij kinderen met een periventriculaire nodulaire heterotopie.

Problemen met de longen
Een klein deel van de kinderen met PVNH type 1 heeft ook een aanlegstoornis van de longen. Kinderen kunnen hierdoor sneller last krijgen van benauwdheid vooral in geval van een verkoudheid.

Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met dit syndroom. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen.
Hoe wordt de diagnose periventriculaire nodulaire heterotopie gesteld?
Verhaal en onderzoek
Op grond van het verhaal en de bevindingen bij onderzoek bij een kind met een ontwikkelingsachterstand en/of epilepsie, kan vermoed worden dat er sprake is van een afwijking aan de hersenen. Nader onderzoek zal nodig zijn om vast te stellen dat er sprake is van een periventriculaire nodulaire heterotopie. Andere aanlegstoornissen van de hersenen kunnen soortgelijke problemen geven.
MRI-scan
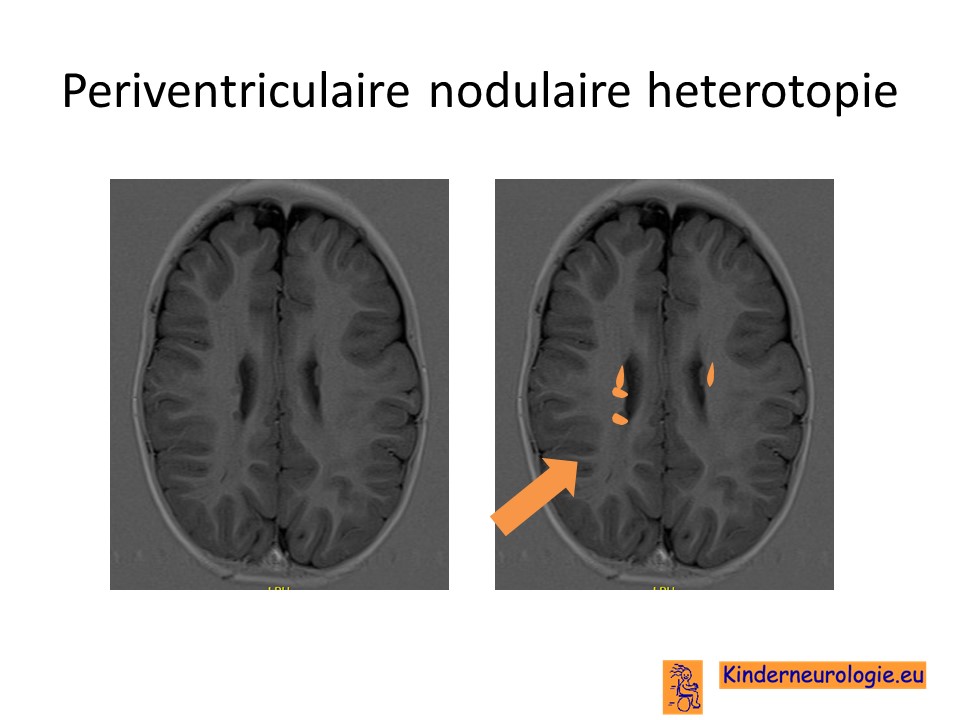
Op een MRI scan is te zien dat langs de hersenholtes klompjes hersencellen liggen die daar eigenlijk niet zouden horen te liggen. Soms is de hersenbalk dunner dan gebruikelijk. De kleine hersenen kunnen kleiner zijn qua volume.
Ook wordt vaak een MRA gemaakt om te kijken of er afwijkingen te zien zijn aan de bloedvaten.
Array
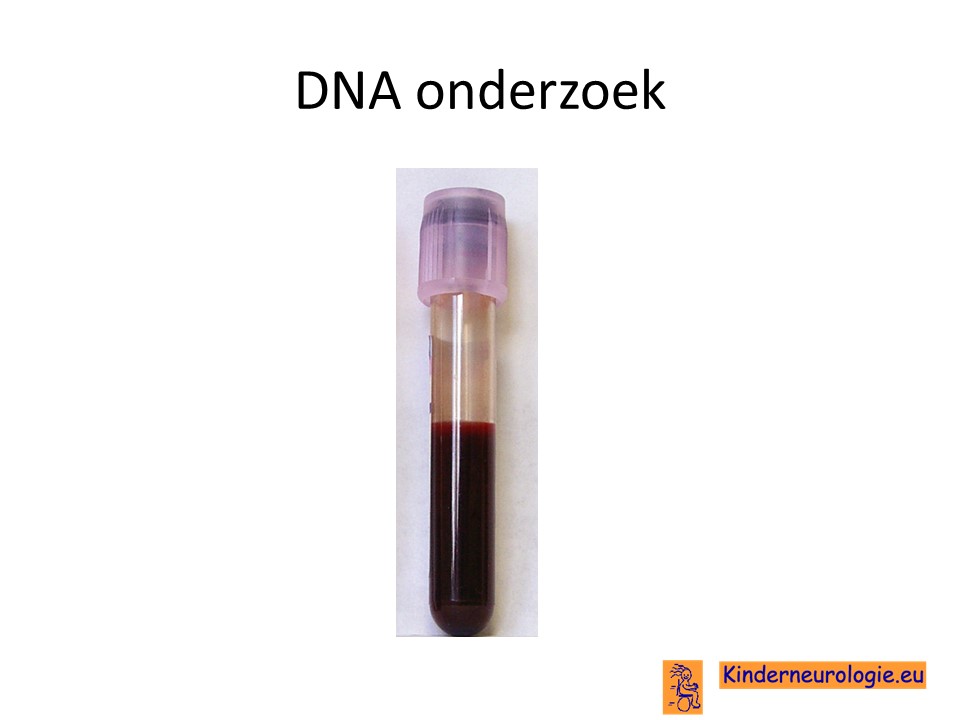
Met behulp van bloedonderzoek waarbij alle chromosomen in een keer worden bekeken, kunnen foutjes in chromosoom 5 worden opgespoord. Deze techniek wordt Array genoemd. Foutjes in het FLNA-gen of ARGEF2-gen kunnen op deze manier niet worden opgespoord.
DNA onderzoek
Met behulp van bloedonderzoek kan ook gericht gekeken worden of er sprake is van een foutje in het erfelijk materiaal op de plaats van het FLNA-gen, ARGEF2-gen of het EMARD-gen.
Met behulp van een nieuwe genetische techniek die exome sequencing wordt genoemd, kan in een keer een heel pannel aan foutjes in het erfelijk materiaal die kunnen zorgen voor een aanlegstoornis worden bekeken. Ook op die manier kan een foutje in het erfelijk materiaal worden aangetoond.
EEG
Wanneer kinderen last hebben van epilepsie aanvallen, dan kan een EEG helpen om te kijken van welke vorm van epilepsie er sprake is.
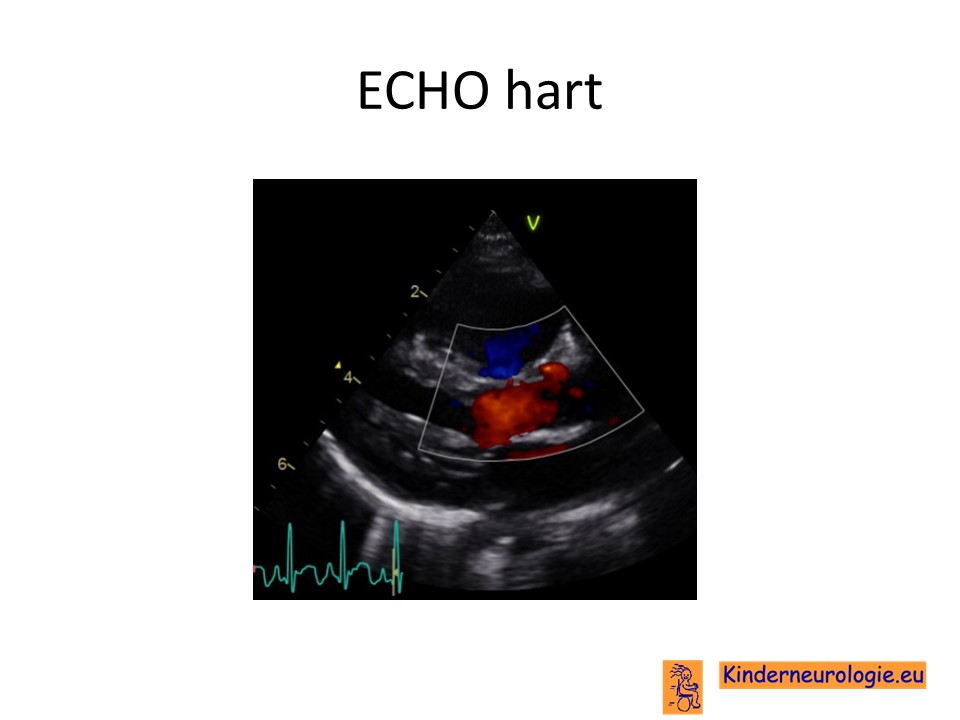
Kindercardioloog
Kinderen met een periventriculaire nodulaire heterotopie worden altijd een keer door de kindercardioloog gezien om te kijken of er sprake is van een aangeboren afwijking van het hart of van de grote lichaamsslagader (aorta). De kindercardioloog zal een ECHO van het hart maken om te kijken of hier aanwijzingen voor zijn.
Oogarts
Kinderen met periventriculaire nodulaire heterotopie worden vaak ook beoordeeld door de oogarts, omdat een deel van kinderen met periventriculaire nodulaire heterotopie slechtziend is.

Hoe wordt periventriculaire nodulaire heterotopie behandeld?
Geen genezing
Er is geen behandeling die periventriculaire nodulaire heterotopie kan genezen. De behandeling is er op gericht de symptomen van de ziekte zo veel mogelijk te onderdrukken of om het kind er zo goed mogelijk mee te leren om gaan.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Meestal is dit niet eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met epilepsie als gevolg van een periventriculaire nodulaire heterotopie.
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, nervus vagus stimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Epilepsiechirurgie
Wanneer het bovenstaande behandelingen niet lukt om de epilepsie onder controle te krijgen, dan is epilepsiechirurgie een mogelijkheid. Met behulp van epilepsiechirurgie wordt geprobeerd om het afwijkend stukje aangelegde hersenen die de epilepsie veroorzaakt te verwijderen. Dit zal alleen mogelijk zijn wanneer een beperkt deel van de hersenen moet worden weg gehaald, anders zullen er te veel andere hersenfuncties uitvallen.
Een andere vorm van behandeling die mogelijk is bij meedere periventriculaire heterotopieen is radiofrequente thermocoagulatie (RFTC). Op deze manier kunnen heel lokaal de heterotopieen lokaal behandeld worden, met als doel dat zij daarna niet meer in staat zijn om epilepsie te veroorzaken.
Tegenwoordig zijn er ook mogelijkheden met behulp van lasertherapie.
Kindercardioloog
De kindercardioloog bekijkt of een behandeling voor een aangeboren hartafwijking nodig is. Goede controle van de bloeddruk is ook belangrijk om een toename van de verwijding van de grote lichaamsslagader te voorkomen.
Fysiotherapie
Een fysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt. Je kunt jonge kinderen namelijk nog geen oefeningen opgeven, oefenen gebeurt spelenderwijs. De ouders spelen daarin een belangrijke rol.
Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Soms kan bij jonge kinderen een speciale speen op de fles of een tepelhoedje over de borst helpen om zo beter te kunnen drinken.
Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook (tijdelijk) ondersteund worden door middel van gebaren of pictogrammen.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. De ergotherapeut kan ook advies geven over hulpmiddelen: zoals een hulpmiddel om in bad te kunnen zitten wanneer kinderen nog niet zelfstandig kunnen zitten, een speciale bedbox voor in de kamer of speelgoed waarmee kinderen zich goed kunnen vermaken.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy of een rolstoel.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
Orthopedagoog
Een orthopedagoog kan ouders tips en adviezen geven hoe om gaan met problemen met angst of boos worden.
Kinder- en jeugdpsychiater
Een kinder-en jeugdpsychiater kan advies geven hoe om te gaan met gedragsproblemen zoals autisme. Soms is het nodig om gedragsregulerende medicatie zoals risperidon of aripiprazol voor prikkelovergevoeligheid in het kader van autisme te geven. Per kind moeten de eventuele voordelen van het gebruik van deze medicijnen worden afgewogen tegen de nadelen ervan.

Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.

Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar dhet kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

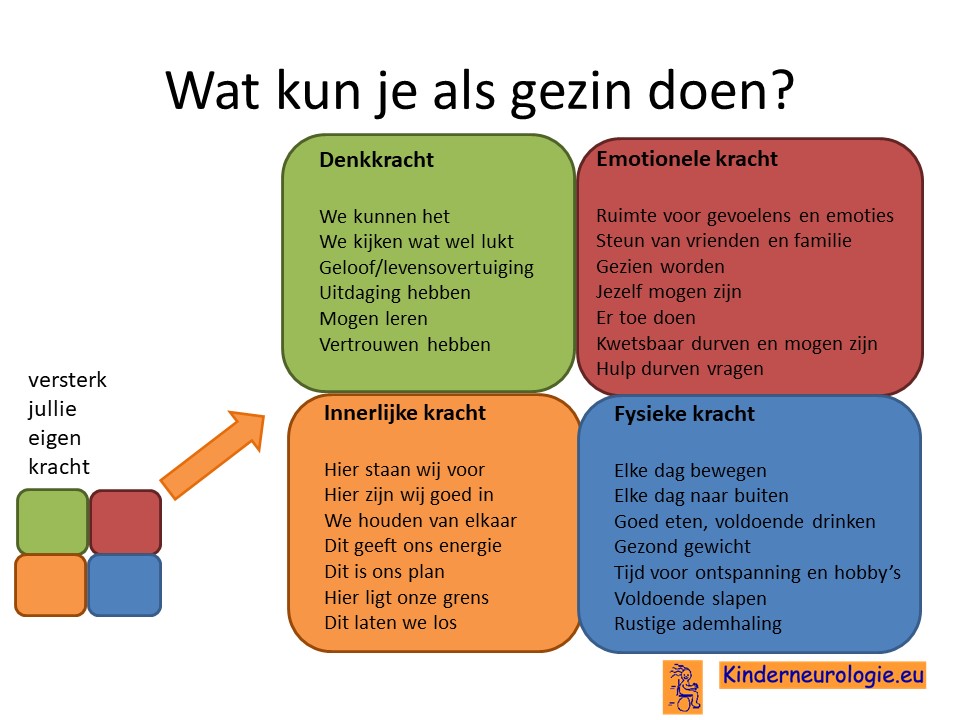
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met andere ouders
Via het forum van deze site kunt u een oproepje plaatsen om in contact te komen met ouders die een kind hebben met periventriculaire nodulaire heterotopie of met een andere aandoening die vergelijkbare problemen geeft.
Wat betekent het hebben van periventriculaire nodulaire heterotopie voor de toekomst?
Ontwikkelingsachterstand
Periventriculaire nodulaire heterotopie is een aandoening waarbij de ontwikkeling van kinderen trager verloopt dan bij andere kinderen. Een deel van de kinderen met een ontwikkelingsachterstand kan zelfstandig functioneren in de maatschappij. Een ander deel van de kinderen heeft in meer of mindere mate hulp nodig van een volwassene om te kunnen functioneren.
Moeilijk behandelbare epilepsie
De epilepsie-aanvallen zijn bij kinderen met periventriculaire nodulaire heterotopie meestal moeilijk te behandelen ondanks diverse medicijnen en andersoortige behandelingen. Vaak lukt het niet om de epilepsie-aanvallen geheel te voorkomen en moet een bepaalde mate van epilepsieaanvallen geaccepteerd worden.
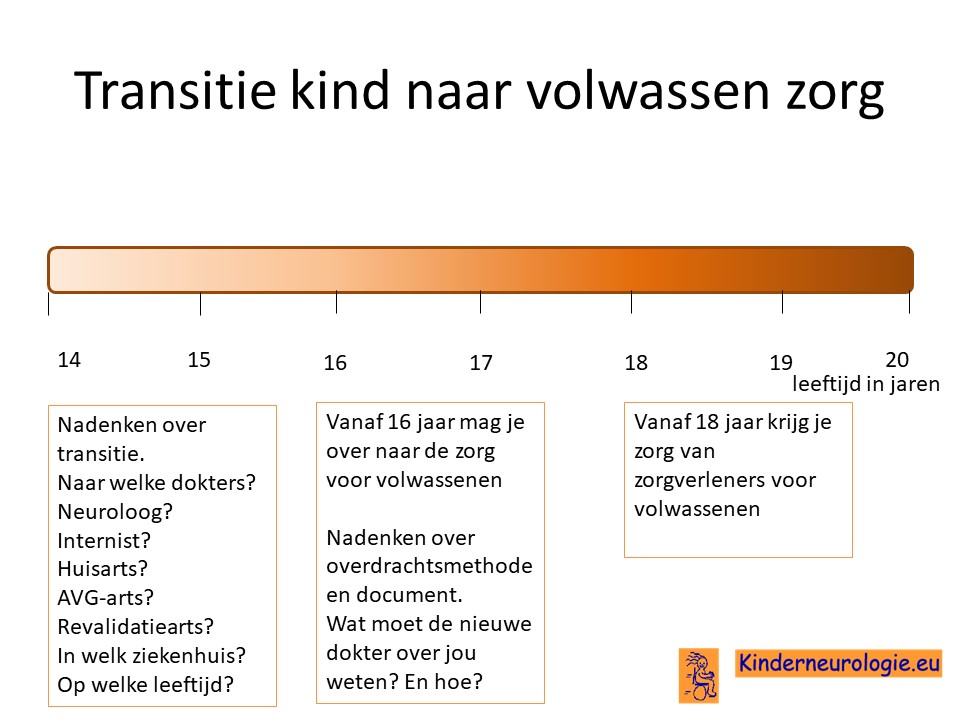
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belanrgijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
Levensverwachting
De levensverwachting van kinderen met periventriculaire nodulaire heterotopie hangt sterk samen met de ernst van de klachten die kinderen met periventriculaire nodulaire heterotopie hebben. Bij ernstige complicaties kan de levensverwachting verkort zijn en kunnen kinderen komen te overlijden aan een longontsteking of niet meer te behandelen epileptische aanvallen.
Kinderen krijgen
Het zal van de ernst van de periventriculaire nodulaire heterotopie afhangen of volwassenen met deze aandoening later zelf kinderen zullen krijgen. Het hangt van de oorzaak van het ontstaan van de periventriculaire nodulaire heterotopie af of deze kinderen later een verhoogde kans hebben om ook een periventriculaire nodulaire heterotopie te krijgen. Wanneer de oorzaak ligt in een verandering in het erfelijk materiaal dan bestaat er een kans dat deze kinderen dezelfde aandoening krijgen. Het type foutje bepaalt hoe groot deze kans is.
Vrouwen met een foutje in het FLNA-gen hebben 50% kans om dit foutje door te geven aan hun kinderen. Een foutje in het FLNA-gen bij een jongen kan er voor zorgen dat de zwangerschap eindigt in een miskraam.
Indien de volwassene geen kinderen wil of kan krijgen, kan nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.
Hebben broertjes en zusjes ook een verhoogde kans om ook periventriculaire nodulaire heterotopie te krijgen?
Periventriculaire nodulaire heterotopie kan door verschillende foutjes in het erfelijk materiaal ontstaan. Vaak is het foutje bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel. In deze situatie is de kans klein dat een broertje of zusjes ook dezelfde verandering in het erfelijk materiaal krijgt. Dit zou alleen kunnen wanneer de vader dit foutje in de zaadcellen of de moeder dit foutje in de eicellen heeft, zonder dat het foutje in de andere lichaamscellen voorkomt. De kans hierop is klein, zo’n 1-2%.
In geval van een foutje in het ARFGEF2-gen zijn beide ouders vaak drager van een foutje in het erfelijk materiaal. In deze situatie hebben broertjes en zusjes 25% kans om zelf ook twee chromosomen met fout en daarmee een periventriculaire nodulaire heterotopie te krijgen.
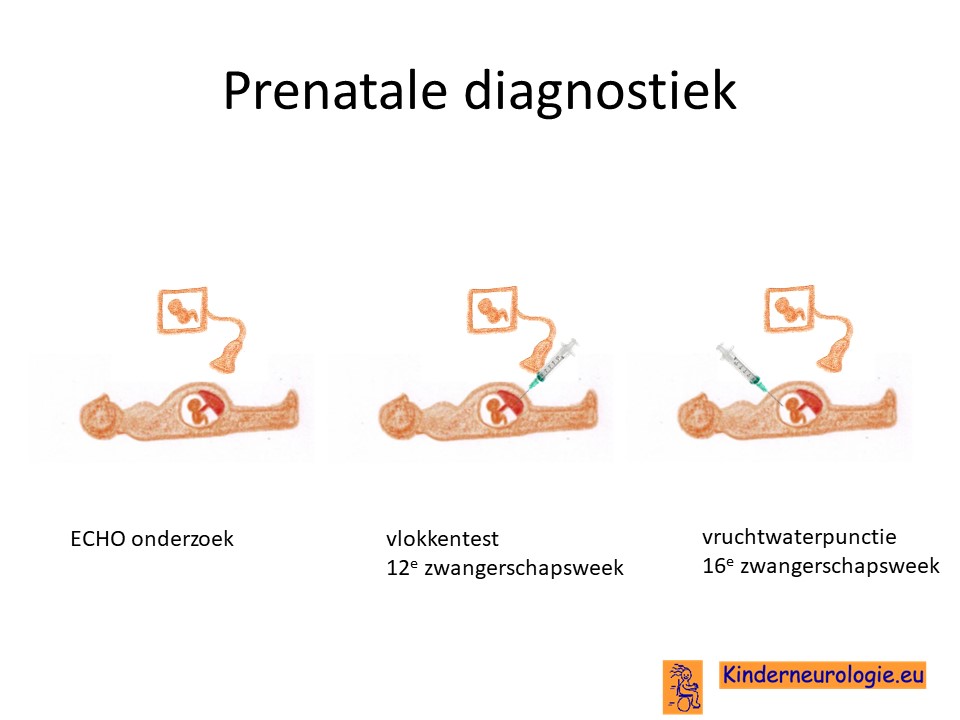
Prenatale diagnostiek
Wanneer bekend is welk foutje in een familie heeft gezorgd voor het ontstaan van de periventriculaire nodulaire heterotopie, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest of een vruchtwaterpunctie om te kijken of dit kindje ook periventriculaire nodulaire heterotopie heeft. Of dit kind dan evenveel of juist minder of meer klachten zal hebben als de oudere broer of zus valt niet goed te voorspellen.
Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.npdn.nl.
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Referenties
Laatst bijgewerkt: 21 april 2021 voorheen: 25 oktober 2020, 8 maart 2020, 10 juli 2016
Auteur: JH Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.